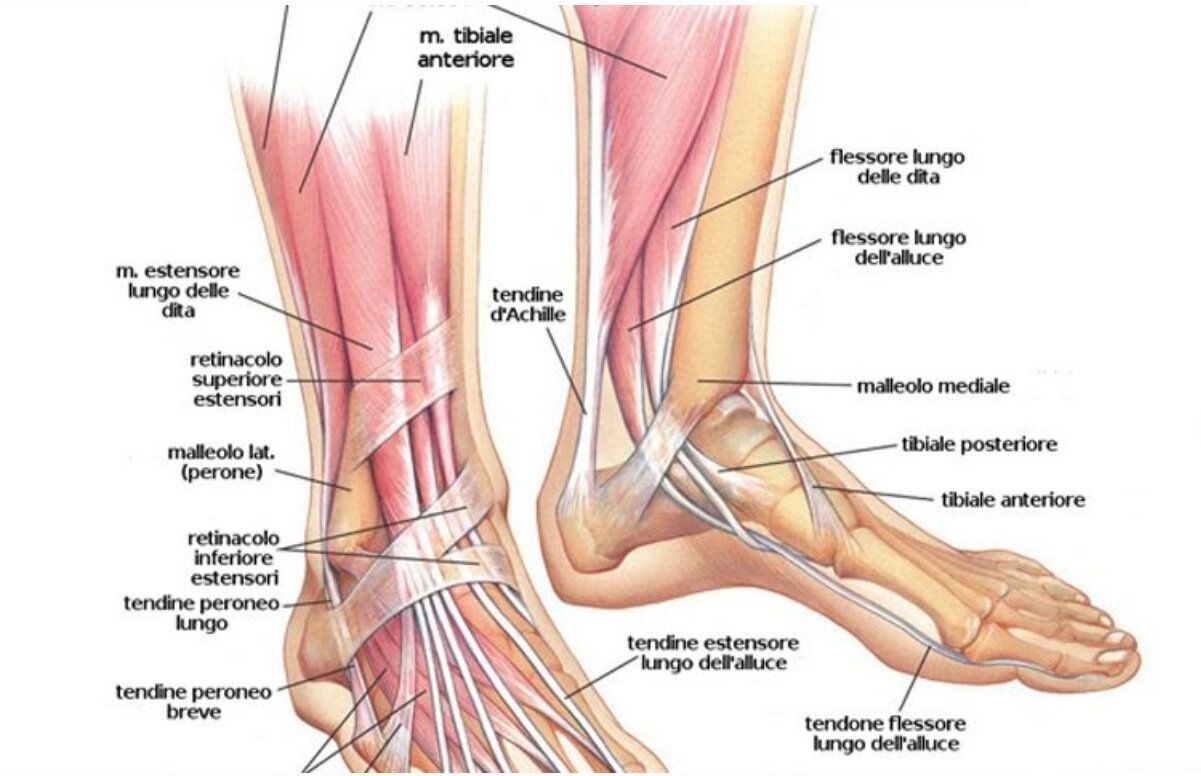
Caviglia
PATOLOGIE E TRATTAMENTI
Scopri tutte le patologie di polso e mano trattate dal Dott. Mario Menna. Per ogni patologia troverai una sezione dedicata con spiegazione della sintomatologia e le possibili modalità di trattamento utilizzabili.
Patologie
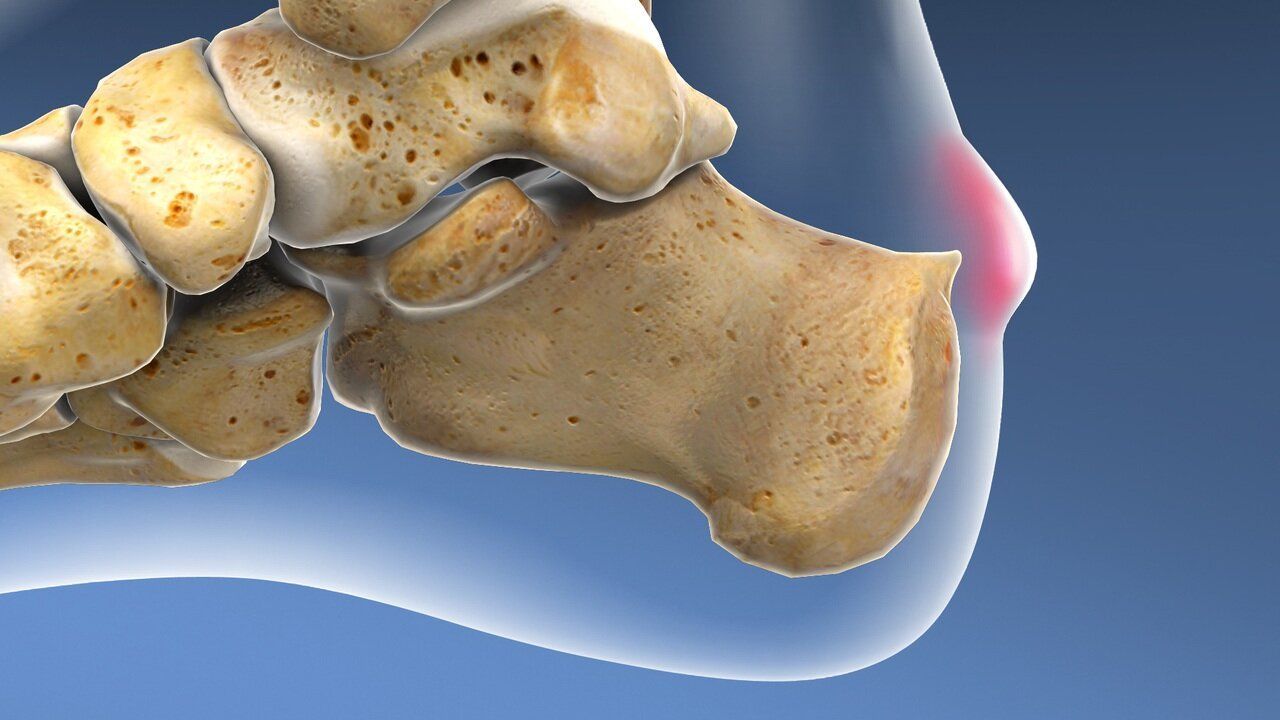
Morbo di Haglund
COS’È IL MORBO DI HAGLUND?
Il morbo di Haglund è una condizione patologioca idiopatica tipica dell’età evolutiva ed è l’esito del morbo di Sever-Blanke-Haglund del bambino, un osteocondrosi caratterizzata da una esostosi localizzata a livello del calcagno e più precisamente dell’apofisi posteriore del calcagno. È una patologia che nel bambino tende ad autolimitarsi e può, in alcuni casi, essere completamente asintomatica. Solitamente il dolore si accentua durante l’attività sportiva e recede con il riposo. Gli esiti del morbo di Haglund nell’adulto, solitamente si manifestano con un'alterazione del normale profilo anatomico del calcagno per la presenza di una esostosi (protuberanza ossea) che può determinare attrito con i tessuti molli circostanti e con la calzatura.
Sintomatologia
La sintomatologia è legata principalmente ad un effetto meccanico. Infatti l’esostosi ossea entra in conflitto con il tendine d’achille che si inserisce a quel livello e con la borsa retrocalcaneare tra essi interposta. Oltre che per il conflitto tra osso e tessuti molli, il dolore è esacerbato anche dal conflitto tra osso e calzatura che induce un continuo sfregamento della zona interessata. La sintomatologia dolorosa è accentuata dall’attività sportiva e dall’utilizzo di scarpe chiuse o rigide e può essere così invalidante da limitare anche i più comuni gesti quotidiani.
Trattamenti
Trattamento conservativo
Nelle fasi iniziali della patologia, il trattamento è sempre conservativo anche se spesso i risultati sono piuttosto scadenti. L’approccio terapeutico iniziale prevede la netta riduzione dell’attività sportiva e l’utilizzo di calzature comode che non creino conflitto con l’esostosi posteriormente. Successivamente terapie fisiche quali la tecarterapia e la fisioterapia (massoterapia decontratturante ed esercizi di stretching del muscolo tricipite surale) possono essere utili ma non sempre sono risolutive.
Trattamento chirurgico
Il trattamento chirurgico ha lo scopo di eliminare l’esostosi retroachillea e quindi l’attrito tra l’osso ed il tendine d’Achille. È indicato nel paziente adulto sintomatico e prevede l’asportazione dell’esostosi. Dopo l’intervento chirurgico viene posizionato un tutore per tre settimane durante le quali non è concesso il carico. Una cauta attività sportiva può essere ripresa a due mesi dall’intervento chirurgico mentre il completo ritorno in campo non è previsto prima di quattro mesi.
Hai bisogno di
un consulto?
Sindrome del tunnel tarsale
COS’È LA SINDROME DEL TUNNEL TARSALE?
La Sindrome del Tunnel Tarsale prossimale è una neuropatia da intrappolamento o sindrome canalicolare in cui il nervo tibiale posteriore è compresso all’interno di un canale osteofibroso denominato tunnel tarsale situato sul lato mediale della caviglia. Nel tunnel tarsale, oltre al nervo tibiale posteriore, sono contenute altre strutture quali tendini, arterie e vene per cui in uno spazio stretto e affollato, è facile per il nervo subire una compressione. È infatti sufficiente una tendinite o una cisti tendinea, un lipoma, un callo osseo esuberante per una frattura oppure che una vena formi una varice, che lo spazio non basta più per tutti gli elementi anatomici che deve accogliere ed il nervo inizia a soffrire per la compressione che subisce. Anche il piede piatto può provocare una sinostosi astragalo-calcaneare del tunnel tarsale. Quando il nervo è compresso, si registra un deficit di distribuzione dell’impulso elettrico su tutto il suo territorio di innervazione sensitiva e motoria.
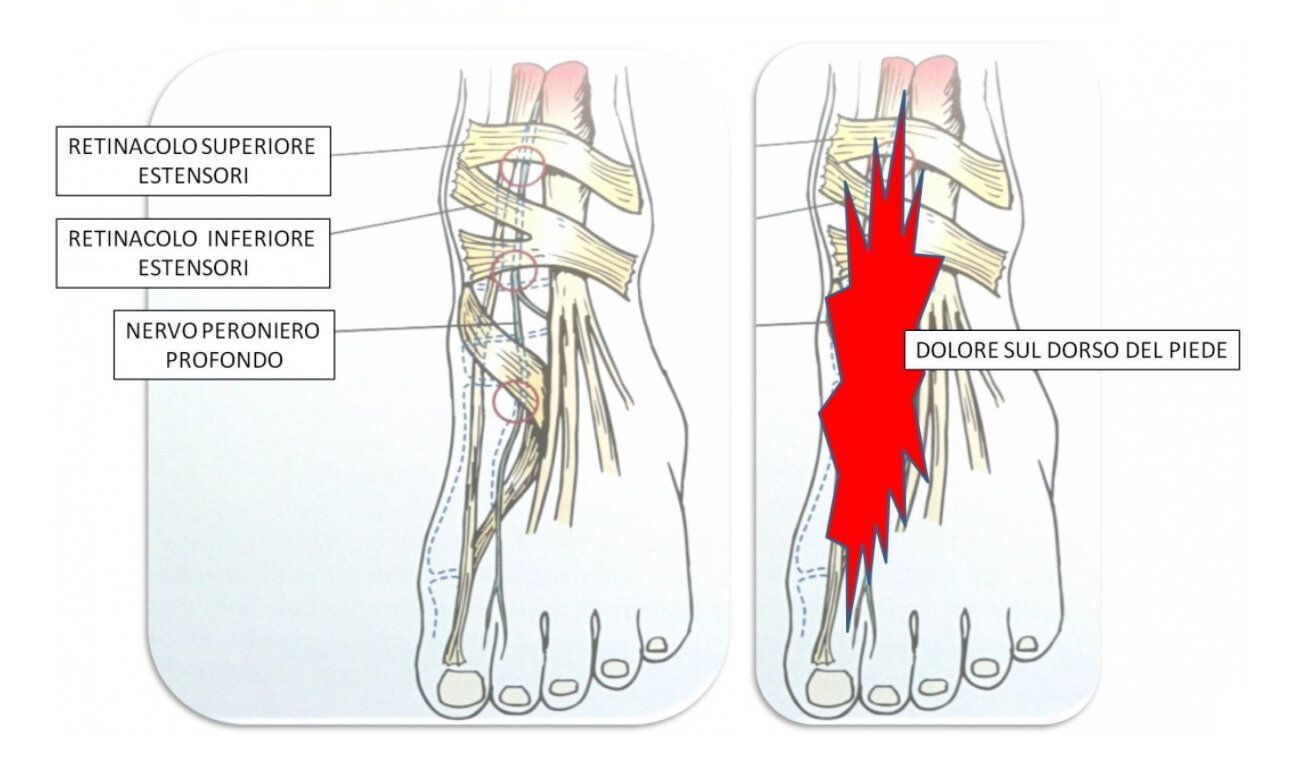
Per completezza esiste anche una sindrome del tunnel tarsale distale caratterizzata dalla compressione dei nervi plantare mediale e plantare laterale ( branche terminali del nervo tibiale posteriore) a livello del setto fibroso ed una sindrome del tunnel tarsale anteriore caratterizzata dalla compressione del nervo peroneo profondo (anche detto nervo tibiale anteriore) a livello del collo piede. Sono molto meno frequenti e solitamente si manifestano nei runners.
Sintomatologia
Il primo sintomo della sindrome del tunnel tarsale prossimale è rappresentato dalla comparsa di un dolore di tipo urente al tallone, sotto le dita o sotto la pianta del piede. Successivamente il dolore si associa a formicolii e sensazioni di scossa elettrica negli stessi distretti e con il tempo il dolore diventa invalidante tanto da penalizzare la deambulazione che può avvenire ma con ripetute soste.
Trattamenti
Trattamento conservativo
Nelle fasi iniziali il trattamento è conservativo e prevede antinfiammatori e riposo funzionale. Ortesi ed uso di calzature adeguate possono alleviare i sintomi. Si possono associare terapie fisiche quali la tecar, la ionoforesi e gli ultrasuoni.
Trattamento chirurgico
Il trattamento chirurgico è riservato a quei casi che non migliorano con il trattamento incruento e consiste nella decompressione chirurgica del nervo attraverso l’apertura del tunnel tarsale in sede perimalleolare interna. Durante l’intervento chirurgico, oltre al release del tunnel tarsale si devono rimuovere tutti gli eventuali fattori meccanici che hanno generato la compressione (cisti, calli ossei esuberanti etc..).
Hai bisogno di
un consulto?
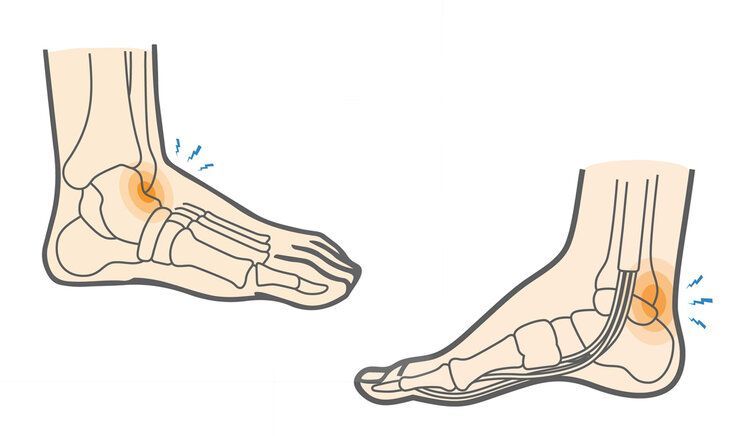
Lesioni del tendine d’Achille
COSA SONO LE LESIONI DEL TENDINE D’ACHILLE?
Il tendine d’Achille è il tendine più lungo e più forte del corpo umano e connette il muscolo del polpaccio (Tricipite surale) al calcagno. Nonostante la sua robustezza, può andare incontro a processi infiammatori e degenerativi fino alla rottura. È un tendine poco vascolarizzato. Escludendo le lesioni da taglio, una rottura sottocutanea del tendine d’Achille è sempre causata da una tendinopatia degenerativa. Le tendinopatie del tendine d'Achille possono essere di 2 tipi: non inserzionali e inserzionali. La tendinopatia non inserzionale si manifesta solitamente a 2-3 cm dal calcagno ed è frequente in una fascia di età compresa tra i 40 ed i 60 anni. La tendinopatia inserzionale si manifesta lì dove il tendine si inserisce sul calcagno ed in alcuni casi può essere l’esito di una osteocondrosi che si manifesta in età pediatrica (M. di Sever-Blanke-Haglund); può presentare calcificazioni e colpisce soprattutto gli sportivi in una fascia di età compresa tra i 25 e i 50 anni.
Sintomatologia
Entrambe le condizioni patologiche determinano intensa sintomatologia dolorosa associata a tumefazione soprattutto quando ci si solleva in punta di piedi o nel salire e scendere le scale oppure ancora in chi pratica sport, all’inizio e dopo attività fisica.
Trattamenti
Trattamento conservativo
Il trattamento conservativo della tendinopatia achillea prevede innanzitutto il riposo prediligendo sport come il nuoto o la cyclette a sport ad alto impatto (corsa). Crioterapia ed antinfiammatori riducono il gonfiore ed il dolore. Gli esercizi di rinforzo e di allungamento (eccentrici) del tendine d’Achille associati alla terapia fisica (onde d’urto, ultrasuoni e laserterapia) sono di fondamentale importanza nell’approccio terapeutico iniziale. Il dolore può essere alleviato utilizzando ortesi o plantari con rialzo al tallone. Infine trovano indicazione nella patologia achillea le terapie biologiche come le iniezioni peritendinee di PRP o di cellule mesenchimali.
Trattamento chirurgico
In caso di rottura sottocutanea del tendine d’Achille, il trattamento è chirurgico. L’intervento chirurgico consiste nella sutura del tendine (tenorrafia) ed in alcuni casi si può eseguire una plastica di rinforzo utilizzando il tendine del muscolo plantare gracile. Il post-operatorio prevede l’immobilizzazione con un gambaletto gessato o tutore Walker per 4 settimane e divieto di carico sull’arto operato seguito da un periodo di ulteriori 4 settimane in cui il paziente inizia gradualmente a deambulare con tutore Walker e bastoni canadesi e può iniziare una cauta fisiokinesiterapia della caviglia.
Hai bisogno di
un consulto?
Sindrome da conflitto della caviglia anteriore e posteriore
COS’È LA SINDROME DA CONFLITTO DELLA CAVIGLIA ANTERIORE E POSTERIORE?
È una sindrome dolorosa della parte anteriore o più raramente posteriore della caviglia che si manifesta nei movimenti di flessione dorsale o plantare del piede ed è dovuta al conflitto fibroso o scheletrico che si genera durante questi movimenti. Nelle sindromi da impingement fibroso, la causa è post-traumatica; in seguito a ripetuti episodi di trauma distorsivo, la capsula articolare si ipertrofizza e da origine a tessuto sinoviale che nel tempo si trasforma in una struttura fibrotica che occupa spazio e ostacola il normale movimento articolare procurando dolore. Nelle sindromi da impingement scheletrico, il conflitto è determinato dalla formazione di speroni ossei (osteofiti) in seguito a microtraumi ripetuti. Entrambe le condizioni determinano dolore e limitazione della normale escursione articolare, soprattutto in flessione dorsale con episodi di versamento articolare. La patologia è tipica dei ballerini o degli sportivi che praticano attività sulle punte.
Sintomatologia
Il conflitto osseo o fibroso della caviglia è sempre associato a sintomatologia dolorosa che si manifesta durante il carico o l’attività sportiva ed è caratterizzato da limitazione funzionale ed articolare della caviglia con episodi di versamento articolare.
Trattamenti
Trattamento conservativo
Nelle fasi iniziali il trattamento è sempre conservativo ed include farmaci antinfiammatori, crioterapia, fisioterapia, infiltrazioni di acido ialuronico e gel piastrinico, iniezioni di corticosteroidi ed andrebbero evitati gli sport in cui è richiesta la flessione plantare o dorsale.
Trattamento chirurgico
In caso di mancato beneficio con il trattamento conservativo, è indicato l’intervento chirurgico in artroscopia (anteriore o posteriore) che consente di asportare il tessuto fibrosinoviale patologico o le sporgenze ossee (osteofiti), che determinano il conflitto. Il recupero post-operatorio è immediato ed il carico viene concesso da subito.
Hai bisogno di
un consulto?
Instabilità della caviglia
COS’È L’INSTABILITÀ DELLA CAVIGLIA?
L’instabilità cronica di caviglia può essere determinata da una condizione costituzionale di lassità legamentosa ma più spesso è la conseguenza di uno o più traumi distorsivi sottovaluti o non trattati. Le distorsioni di caviglia interessano soggetti di qualunque età e non necessariamente sportivi. In più dell’80% dei casi è interessato il compartimento esterno della caviglia ed in base all’entità della lesione ed ai legamenti interessati vengono classificate in lievi, moderate e gravi. In una piccola percentuale di casi, l’instabilità della caviglia può non essere causata da una rottura dei legamenti (instabilità meccanica) bensì essere il risultato di altre patologie (instabilità funzionale) come una lesione dei tendini peronieri (che decorrono lungo la parte esterna della caviglia) o un tendine di Achille eccessivamente breve.
Sintomatologia
L’instabilità di caviglia determina sintomatologia dolorosa e gonfiore sulla parte esterna della caviglia che si accentuano se si deambula su terreni accidentati o si svolge attività sportiva.
Trattamenti
Trattamento conservativo
L’instabilità di caviglia deve sempre essere trattata inizialmente conservativamente con riposo, crioterapia, farmaci antinfiammatori non steroidei e scarico dell’arto interessato; successivamente può essere intrapresa la fisioterapia per il recupero della propriocezione e della forza muscolare al fine di prevenire le recidive.
Trattamento chirurgico
Il trattamento chirurgico è riservato a quei pazienti che non hanno avuto beneficio dopo almeno 3 mesi di trattamento conservativo e riferiscono dolore ed instabilità persistenti, invalidanti per la vita quotidiana del paziente. Le opzioni chirurgiche possono includere l’artroscopia per ricercare l’eventuale presenza di lesioni della cartilagine, corpi mobili intra articolari in associazione alla ricostruzione dei legamenti lesionati mediante una mini-incisione antero-laterale alla caviglia ed utilizzando anche delle ancorette che, fissate sul malleolo peroneale, permettono agevolmente grazie ai fili cui sono collegate, la sutura/ritensionamento dei legamenti danneggiati. Dopo l’intervento chirurgico viene posizionato gambaletto gessato e divieto di carico per 15 giorni; al 15° giorno viene rimosso il gambaletto e posiziono tutore tipo Walker per 30 giorni sempre con divieto di carico; Seguirà deambulazione con tutore tipo Walker e bastoni canadesi e carico parziale sull’arto operato. Una volta rimosso il tutore, inizierà un periodo di riabilitazione per recuperare articolarità, forza muscolare e coordinazione motoria.
Hai bisogno di
un consulto?
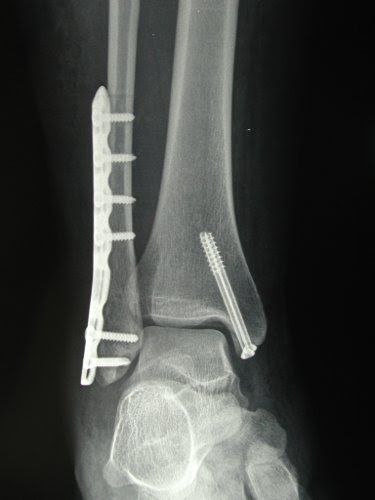
Traumatologia della caviglia
COS’È LA TRAUMATOLOGIA DELLA CAVIGLIA?
Le fratture di caviglia si verificano generalmente in seguito a traumi distorsivi ad alta energia ad esempio durante l’attività sportiva o in seguito ad un incidente stradale. Coinvolgono due articolazioni: L’articolazione tibio-tarsica, che si forma dall’incontro di tre ossa (tibia, perone e astragalo), che possono fratturarsi isolatamente o in combinazione tra loro, e la sindesmosi tibio-peroneale che rappresenta la congiunzione tra tibia e perone, tenuta insieme da legamenti.
Sintomatologia
La caviglia fratturata è sempre molto dolente e gonfia; può presentare ematomi, l’articolarità è notevolmente ridotta, la deambulazione impossibile.
Trattamenti
Trattamento conservativo
Il trattamento delle fratture di caviglia varia a seconda della morfologia della frattura e delle richieste funzionali del paziente. Per le fratture composte e stabili è sufficiente una terapia con antinfiammatori ed antiedemigeni per attenuare la sintomatologia dolorosa ed il gonfiore, e l’immobilizzazione con gambaletto gessato o tutore che verrà rimosso dopo 4 settimane per iniziare ciclo fisioterapico.
Trattamento chirurgico
Le fratture scomposte ed instabili devono essere trattate chirurgicamente. L’intervento chirurgico consiste nel ripristinare la stabilità e la congruenza articolare dei frammenti di frattura per poi fissarli con mezzi di sintesi quali placche e viti (osteosintesi). Dopo l’intervento chirurgico è previsto un periodo di immobilizzazione in tutore per 4 settimane cui seguirà una fase di riabilitazione.
Hai bisogno di
un consulto?